Introduction
Nous entendons parler de digitalisation de la santé un peu partout et depuis plusieurs années, et c’est la pandémie du COVID-19 qui a le plus montré la nécessité de transformer le secteur. Ces trois dernières années, on a pu observer un recours massif à la technologie pour la prise de rendez-vous médicaux, pour la e-consultation et la e-prescription. Dans un contexte de pandémie et de confinements successifs, il est devenu évident que le développement de la e-santé devait être un des défis majeurs des prochaines années pour tout le secteur. La médecine doit de plus en plus devenir une “médecine des 4P”: prédictive (entre autres grâce à l’exploitation des données de santé), préventive, personnalisée et participative (c’est un des points clés de la digitalisation du secteur : chaque citoyen doit devenir acteur de sa santé).
En plus de la pandémie, nous avons assisté à un tournant dans cette transformation du secteur en 2019, quand le gouvernement a dévoilé la feuille de route “Accélérer le virage numérique” dans le cadre du projet de loi “Ma Santé 2022”.
Le but de cet article est d’étudier la place des agences dans ce processus de digitalisation de la santé. Après avoir présenté synthétiquement la feuille de route associée à Ma Santé 2022, nous identifierons les principaux impacts de ce projet de loi sur les solutions numériques de santé, puis nous finirons par décrire le rôle que peuvent jouer les agences digitales dans cette transformation du secteur.
La digitalisation de la santé depuis Ma Santé 2022
Qu’est-ce que Ma Santé 2022 ?
Pour commencer, il est important de présenter rapidement quelques éléments de contexte : un des tournants majeurs de la digitalisation du secteur de la santé est le projet de loi Ma Santé 2022, suivi du Ségur de la santé qui est un programme d’investissement massif lancé à l’été 2020. Le Ségur de la santé contient un volet numérique, et 2 milliards d’euros sont dédiés à l’accélération du développement du numérique en santé.
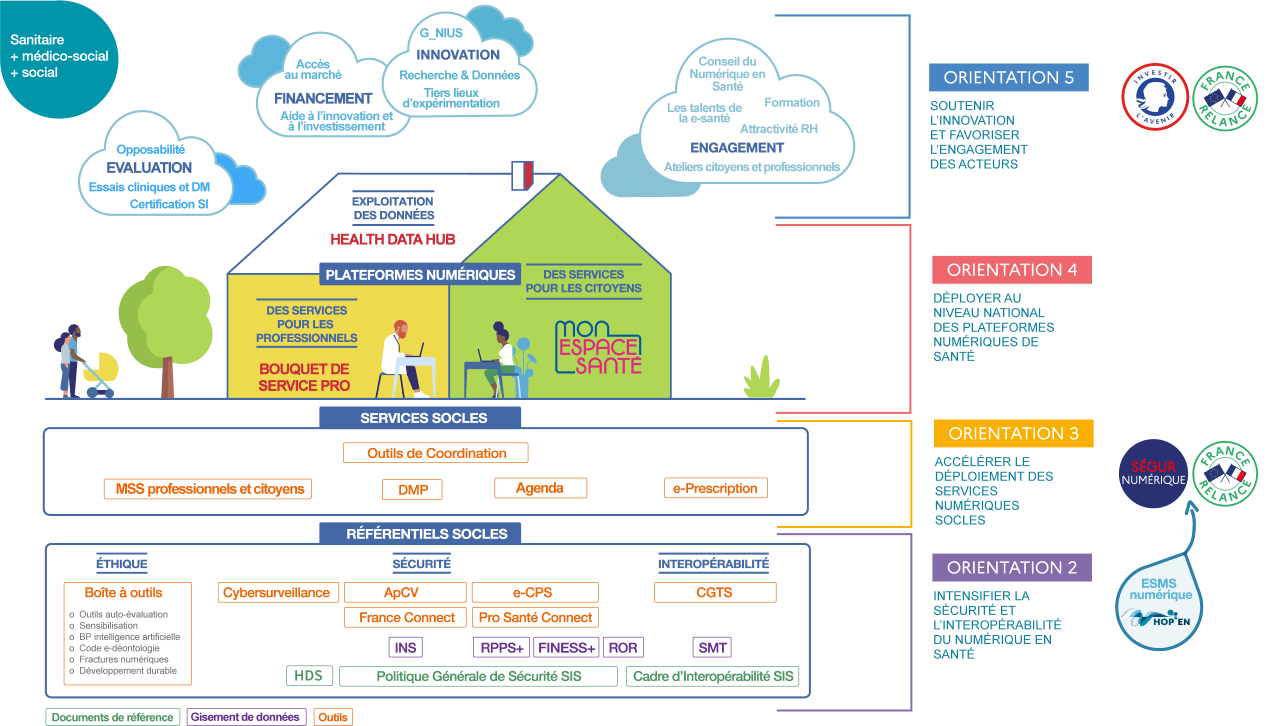
En avril 2019, la Ministre de la Santé Agnès Buzyn dévoile la feuille de route “Accélérer le virage numérique”. Cette feuille de route liste les 5 grandes orientations du plan d’action du gouvernement :
- Renforcer la gouvernance du numérique en santé
- Intensifier la sécurité et l’interopérabilité du numérique en santé
- Accélérer le déploiement des services numériques socles
- Déployer au niveau national des plateformes numériques de santé
- Soutenir l’innovation et favoriser l’engagement des acteurs
Pour chacune de ces orientations sont détaillées des actions concrètes associées à des échéances. La feuille de route a également été synthétisée dans le schéma suivant représentant la maison de la e-santé :
Source https://esante.gouv.fr/virage-numerique/feuille-de-route
Qui sont les acteurs de cette transformation du secteur ?
La première orientation de la feuille de route concerne la gouvernance, voici les différents acteurs qui participent à la mise en place des actions détaillées dans la feuille de route :
- La Délégation ministérielle du numérique en santé (DNS) : créée en 2019, elle est directement rattachée au ministère de la santé et a, entre autres, un rôle de coordination, de supervision des autres acteurs.
- L’Agence du numérique en santé (ANS) : héritière de l’ASIP Santé depuis 2019, l’ANS est pilotée par la DNS. L’ANS se définit elle-même comme régulateur (établissement des règles communes de régulation et d’échange), opérateur (conception de e-programmes nationaux) et promoteur (accompagnement d’initiatives e-santé).
- Les Agences régionales de santé (ARS) : comme leur nom l’indique, les ARS sont chargées d’appliquer la politique de santé au niveau de la région. Leur rôle n’est pas spécifique au numérique comme c’est le cas pour l’ANS, et leur niveau d’action n’est pas national, mais régional.
- Industriels du secteur : ce sont ceux qui produisent des solutions numériques (logiciels, solutions web, applications, etc)
Où en est-on de la roadmap en août 2022 ?
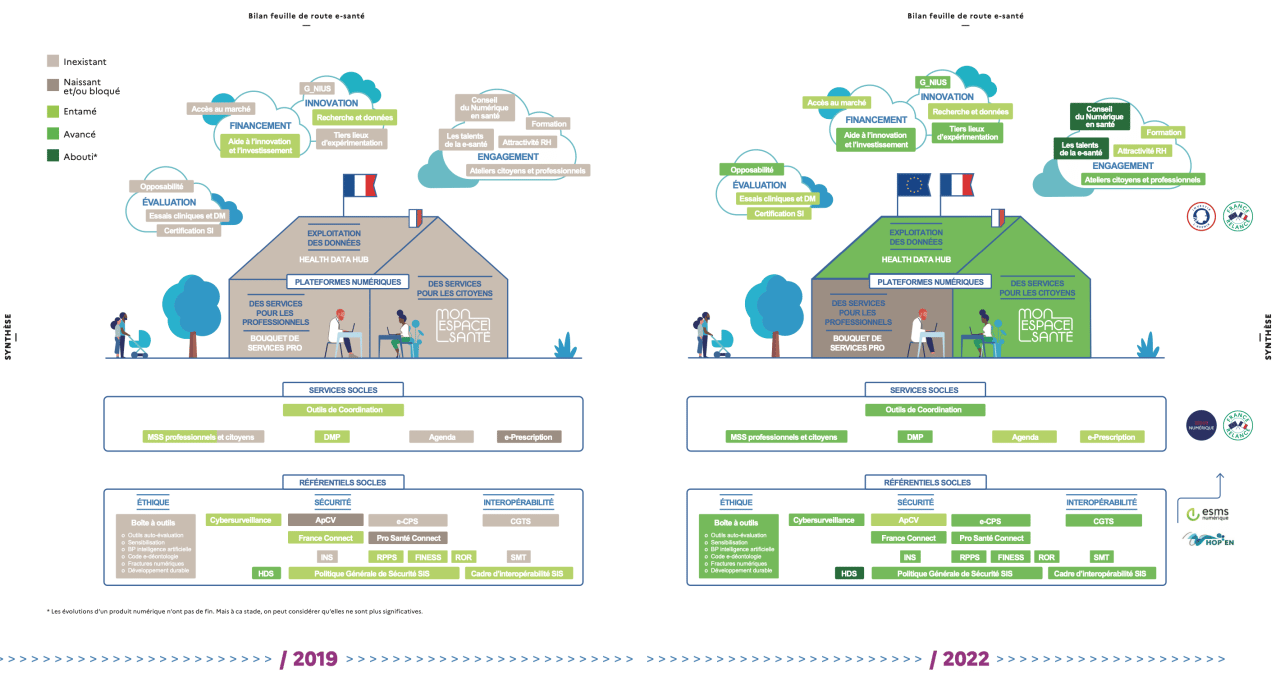
En 2022, le Ministère de la Santé a publié un document faisant un bilan de la feuille de route de 2019. Le document présente des infographies sur la chronologie des actions durant les 3 ans, et des chiffres clés montrant les changements du secteur. Mais l’image la plus représentative semble être cette comparaison de la maison de la e-santé, avec à gauche le schéma en 2019, et à droite le schéma en 2022.
En simplifiant la légende, les chantiers non entamés sont en gris, les chantiers entamés ou avancés sont en vert, et les chantiers aboutis sont en vert foncé. La plupart des chantiers sont donc entamés ou avancés en 2022, à l’exception du bouquet de services dédié aux professionnels de santé.
A part ça, entre 2019 et 2022 sont par exemple nés :
- Le Health Data Hub, groupement d’intérêt public dont le rôle est de traiter et d’exploiter des données de santé (dans un cadre très sécurisé et dans le but final d’améliorer la qualité des soins).
- Mon espace santé, sorte de carnet de santé numérique auquel a accès chaque citoyen français.
- L’Identité Nationale de Santé (INS) pour identifier strictement chaque citoyen français, et dont nous parlerons plus en détails par la suite.
Et pour la suite ? Evidemment, ce n’est pas fini. Tous les chantiers avancés doivent encore évoluer, s’implanter plus profondément pour devenir des chantiers aboutis : Mon espace santé a certes été lancé en 2022, mais toutes les fonctionnalités ne sont pas encore disponibles (un exemple parmi beaucoup d’autres : à terme, un aidant pourra se connecter à l’espace santé de la personne aidée, ce n’est pas encore possible).
De même, le référencement des éditeurs sur le catalogue de services doit continuer. Le dernier gros chantier de la maison n’ayant pas été lancé est le bouquet de services professionnels qui devrait arriver dans l’année. Enfin, un outil à surveiller est l’Observatoire de la e-santé, un outil qui sera lancé le mois prochain par l’ANS et qui a pour objectif de centraliser des indicateurs clés sur la e-santé, ce qui devrait faciliter l’analyse de la transformation du secteur.
Source: https://esante.gouv.fr/sites/default/files/media_entity/documents/bilan-feuille-de-route-2022.pdf
Pour finir sur ce point, voici quelques chiffres clés témoignant de la transformation en cours du secteur (ces chiffres sont tirés du site de l’ANS ou du bilan de la feuille de route publié par le Ministère de la santé) :
- + d’1 million de professionnels de santé figurent dans le fichier RPPS+
- 8 millions d’Identités Nationales de Santé sont récupérées chaque mois, c’est 100 fois plus qu’il y a un an
- Presque 300 000 professionnels de santé utilisent une e-CPS
- + de 2,5 millions de documents envoyés chaque mois dans les DMP, soit 4 fois plus qu’il y a un an
Quels sont les principaux impacts sur les solutions numériques de santé ?
Qu’appelle-t-on solution numérique de santé ?
Après avoir présenté brièvement le contexte de la digitalisation de la santé, il convient de définir ce que nous entendrons par la suite par “solution numérique de santé” dans le cadre de cette étude. Par solution numérique de santé, ici, on se réfère aux solutions telles que nous les développons chez Sooyoos : applications mobiles, plateformes ou sites web, PWA (progressive web app). Nous n’aborderons pas la question des logiciels puisqu’ils ne rentrent pas dans notre champ d’actions.
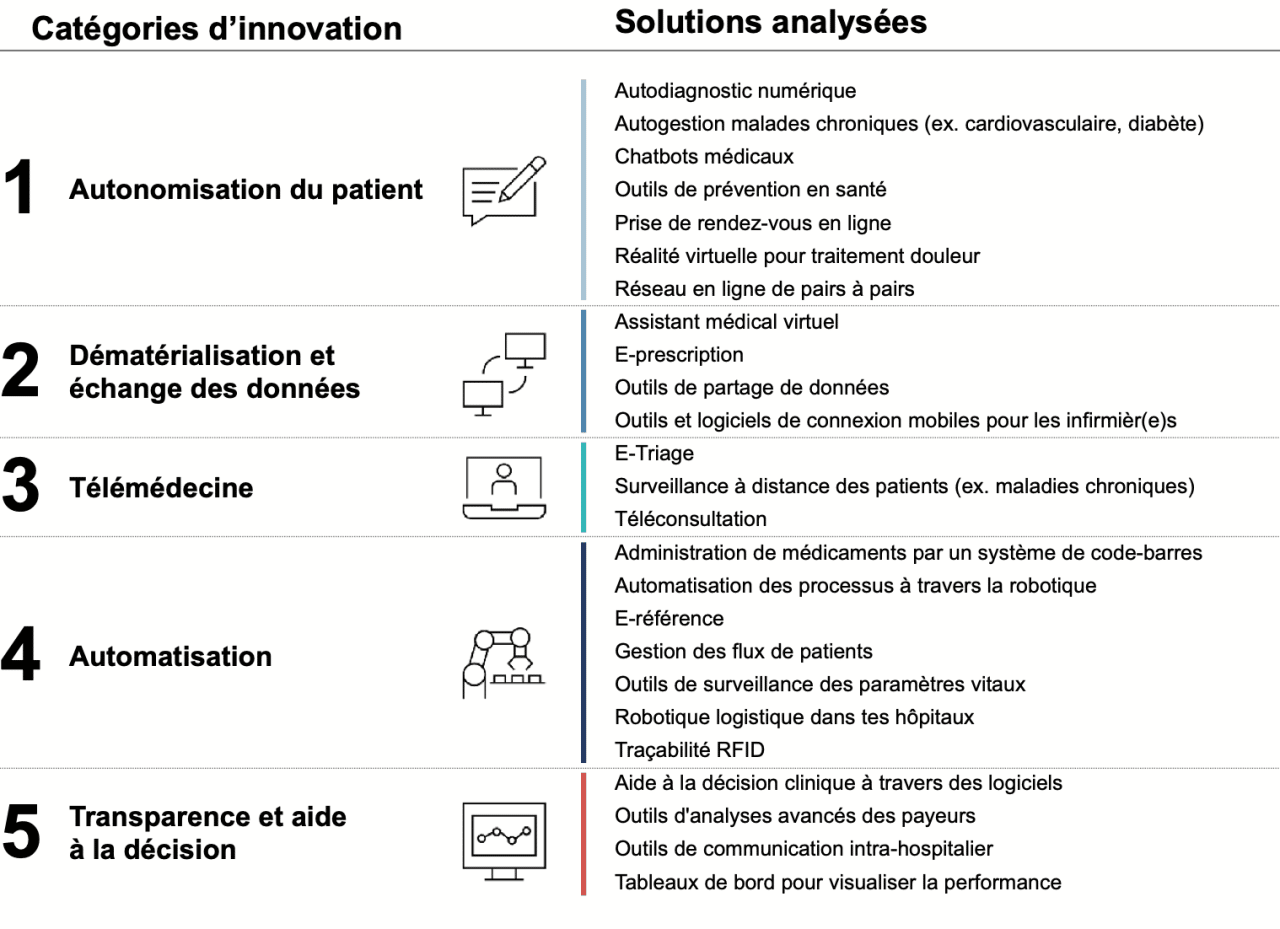
Pour ce qui est des usages des solutions numériques de santé, une catégorisation faite par McKinsey & Company en 2019 et reprise dans l’étude “E-santé : augmentons la dose” de l’Institut Montaigne me semble assez pertinente :
Source : https://www.institutmontaigne.org/ressources/pdfs/publications/e-sante-augmentons-la-dose-annexe-chiffrage.pdf
L’utilisation de l’INS (identité nationale de santé)
Comme vu précédemment, depuis la publication de la feuille de route en 2019, est née l’Identité Nationale de Santé, dite l’INS. Son objectif est à la fois de sécuriser le référencement des données de santé de chacun, et de faciliter les échanges et le partage de ces données de santé. Chaque citoyen français possède une identité INS unique et pérenne, qui est composée du matricule INS (qui est le numéro de sécurité sociale dans la majorité des cas) + des 5 traits d’identité de référence (nom de naissance, prénom(s) de naissance, sexe, date et lieu de naissance). Basiquement, son objectif est d’éliminer le risque d’associer des données de santé au mauvais patient (qui aurait le même nom par exemple).
Qu’est-ce que cela implique pour les solutions de santé ?
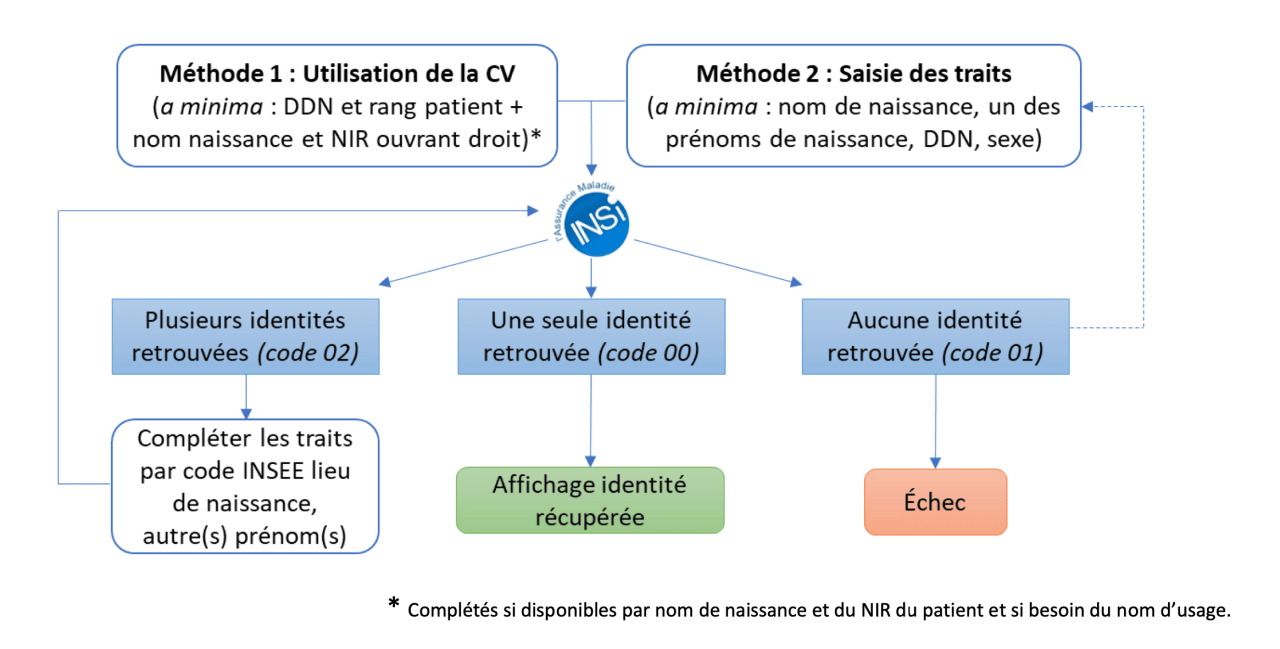
Depuis le 1er janvier 2021, les solutions numériques de santé ont dû s’adapter pour que la vérification de l’identité INS de chaque patient soit effective. Un téléservice INSi a été mis à disposition des éditeurs pour obtenir ou bien vérifier l’identité INS d’un patient. L’appel au téléservice INSi est possible avec ou sans la carte vitale du patient (sans carte vitale, il faut renseigner tous les traits à la main, ce qui ralentit un peu le processus). Dans tous les cas, ces appels au webservice ne sont possibles qu’avec l’utilisation d’une carte CPx ou via une authentification TLS mutuelle par certificat logiciel.
Le code 00, 01, ou 02 est alors renvoyé par le téléservice.
Source : https://esante.gouv.fr/sites/default/files/media_entity/documents/rniv-0-points-essentiels-v1.3.pdf
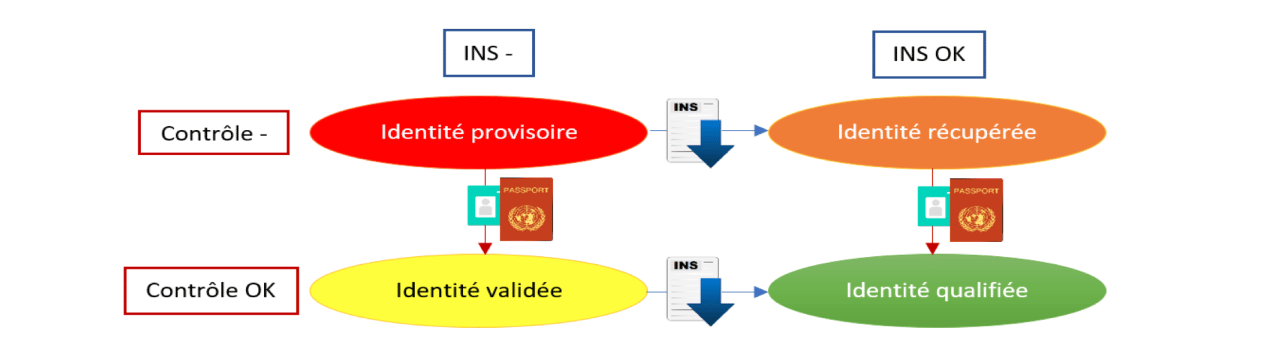
L’appel au téléservice INSi ne suffit pas pour qu’une identité soit qualifiée : un contrôle de la CNI ou du passeport du patient est également nécessaire. Les différents statuts sont détaillés sur le schéma ci-dessous :
Source : https://esante.gouv.fr/sites/default/files/media_entity/documents/rniv-0-points-essentiels-v1.3.pdf
La liaison et l’échange de données avec Mon espace santé
La création d’un dossier médical partagé est dans les cartons depuis longtemps : l’idée émerge officiellement en 2004 avec comme objectif de le généraliser au 1er juillet 2007. Ce n’est finalement qu’en 2011 qu’il est officiellement lancé mais il ne rencontre pas le succès escompté, notamment à cause de problèmes d’interopérabilité. Mon espace santé est l’héritier du DMP mais ne se limite pas au DMP. Il s’agit d’un espace numérique de santé dont chacun dispose et qui est composé d’un dossier médical partagé, mais aussi d’une messagerie sécurisée, d’un agenda et d’un catalogue de services référencés.
Mon espace santé a été lancé début 2022 et a plusieurs objectifs :
- Rendre chaque patient acteur de sa santé : chacun peut compléter son espace avec les données qu’il souhaite, et peut également communiquer avec son équipe de soins via la messagerie sécurisée
- Constituer un carnet de santé numérique pour chaque patient et ainsi centraliser les données médicales : par exemple, en cas d’urgence vitale, un professionnel de santé peut avoir accès à votre carnet de santé, ce qui peut vous sauver la vie.
- Faire gagner du temps aux professionnels de santé : plus besoin pour votre nouveau médecin traitant de renseigner manuellement tous vos antécédents puisqu’ils figurent tous dans votre profil.
Un accent a évidemment été mis sur la sécurisation des données (hébergement HDS données chiffrées, surveillance de la CNIL, voir notre article Quelles contraintes faut-il respecter, avant de développer une application digitale en santé ? ) et sur les droits d’accès à ces données : le patient et son équipe de soins (qu’il a explicitement validée dans l’interface) peuvent y accéder. Ni l’Etat, ni l’Assurance Maladie, ni tout autre professionnel de santé (sauf urgence vitale) n’accèdent aux données. En tant que patient, vous pouvez compléter votre profil (antécédents, allergies, choix concernant la fin de vie, etc) et octroyer l’accès au profil aux professionnels de santé qui vous accompagnent. Dans tous les cas, vous serez notifié lorsqu’un de ces professionnels accèdera à votre profil.
Qu’est-ce que cela implique pour les solutions de santé ?
Ceci étant dit, le vrai tournant pour Mon espace santé sera de relever le défi de l’interopérabilité (c’est un des gros points faibles de l’ancien DMP). Et c’est là également l’impact sur les solutions numériques de santé telles que nous les concevons en agence : si leur usage le permet, elles doivent être pensées dans l’optique d’échanger des données avec Mon espace santé (dans un sens, c’est-à-dire de la solution vers mon espace santé OU de mon espace santé vers la solution, ou bien dans les deux sens).
Pour cela, la solution doit être référencée pour figurer dans le Catalogue de services. Il s’agit d’une candidature à déposer, dont la recevabilité est étudiée par le GIE Sesam-Vitale. Si elle est acceptée, suit la phase de tests techniques pour tester l’échange de données avec l’espace santé grâce à une API mise à disposition. Si cette phase est également validée, la solution peut être référencée dans le Catalogue de services.
Schématiquement, voici les points clés à respecter pour être potentiellement référencé :
- La solution doit s’adresser aux particuliers et non aux professionnels de santé
- La solution doit concerner “la santé, le bien-être ou le maintien de l’autonomie”
- La solution doit être une application mobile ou un site web
Les critères utilisés en plus sont des critères de sécurité de la solution, d’interopérabilité (d’où l’importance d’utiliser certains standards), et des critères éthiques (transparence, éco-responsabilité).
La connexion des professionnels de santé via Pro-santé connect
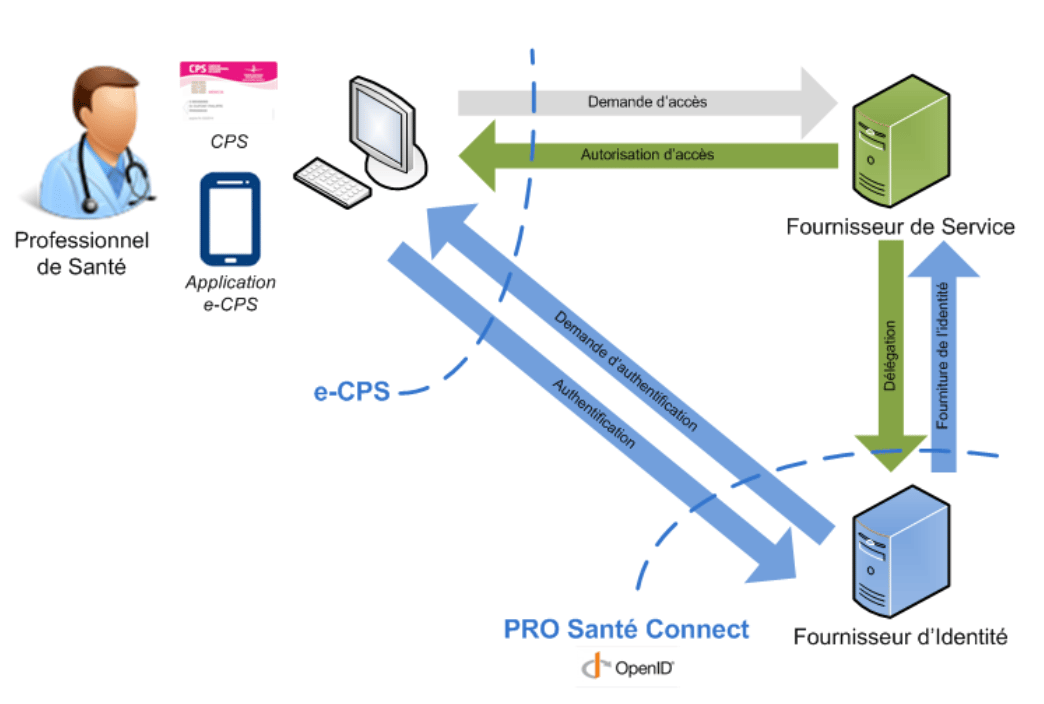
Depuis 2019 est également disponible le service Pro-Santé Connect, qui pourrait révolutionner l’authentification des professionnels de santé dans les solutions numériques de santé. Selon la définition de l’ANS qui est la créatrice de ce service, Pro-Santé Connect est un “fédérateur de fournisseurs d’identité au standard OpenID”. Concrètement, si votre solution propose une authentification à des professionnels de santé, au lieu de la gérer de votre côté (côté applicatif), vous pouvez la déléguer à l’ANS via le service Pro-Santé Connect. Plus besoin d’email / mot de passe pour le professionnel de santé, il peut se connecter à votre plateforme en utilisant sa carte CPS ou e-CPS.
Parmi les avantages de Pro-Santé Connect, on peut signaler :
- Sécurité : les identités fournies proviennent de l’Annuaire Santé, donc tout professionnel de santé possédant un numéro RPPS
- Facilité pour les professionnels de santé, à la fois à la connexion, mais aussi s’ils doivent passer d’une solution à l’autre : plus besoin de se ré-authentifier si les deux solutions utilisent Pro-Santé Connect.
- Utilisation d’une brique standard réglementée
En août 2022, 166 services sont raccordés en production à Pro-Santé Connect.
Qu’est-ce que la e-CPS ?
La création de Pro-Santé Connect est allée de pair avec la création de la e-CPS qui est le pendant numérique de la carte CPS physique (la carte d’identification que possède tout professionnel de santé). Utiliser sa carte CPS pour s’authentifier sur une solution est pratique, mais encore faut-il naviguer sur un ordinateur avec lecteur de cartes. Si c’est souvent le cas dans les cabinets médicaux ou les hôpitaux, la e-CPS prend tout son sens dans le cas où le professionnel veut s’authentifier sans avoir de lecteur de cartes à disposition. Dans ce cas, il lui suffit d’avoir installé l’application e-CPS et avoir associé au préalable sa CPS physique et sa e-CPS.
Qu’est-ce que cela implique pour les solutions de santé ?
A partir de 2023, le raccordement à Pro-Santé Connect deviendra obligatoire pour toutes les solutions numériques de santé “sensibles”, il est donc capital de songer à ce raccordement. Après soumission d’une demande auprès de l’ANS, celle-ci met à disposition de l’éditeur des accès à l’API Pro-Santé Connect et à un “bac à sable” qui est un environnement de tests. Si les tests sont fonctionnels, une demande de raccordement en production peut être faite. D’un point de vue technique, l’authentification côté applicatif doit se baser sur le standard OpenID.
Source : https://docplayer.fr/187761660-Atelier-pro-sante-connect-e-cps.html
L’importance de l’interopérabilité
L’interopérabilité est au cœur de la 2ème orientation de la feuille de route, et est en réalité au cœur de la digitalisation du secteur dans son ensemble. L’interopérabilité, c’est la capacité qu’ont plusieurs systèmes, plusieurs solutions, à communiquer entre eux/elles. C’est la base de tous les services présentés auparavant : si Mon espace santé n’utilise pas des standards, aucune solution ne pourra échanger des données avec. Evidemment, cela va dans les deux sens : les services développés par l’ANS doivent utiliser des standards, tout comme les solutions numériques de santé développées par les éditeurs. Ces standards sont définis par l’ANS dans le Cadre d’Interopérabilité des Systèmes d’Information de Santé – CI-SIS – (qui est une des fondations du schéma de la maison de la e-santé). L’idée est que toutes les solutions utilisent le même langage, la même sémantique, afin de pouvoir échanger et partager des données entre elles.
Les avantages de cette norme sont, entre autres, les suivants :
- Interopérabilité (évidemment!)
- Flexibilité et simplicité d’implémentation
- Intègre une API nativement
- Représentation de la donnée possible en JSON ou XML
Quel rôle pouvons-nous jouer en tant qu’agence dans cette transformation ?
Un soutien aux grosses structures
Dans le processus de digitalisation de la santé, les acteurs privés et notamment les grosses structures éditrices de solutions numériques, ont un rôle capital à jouer pour lancer la dynamique nécessaire à un si gros chantier. Ceci étant dit, en tant qu’agence digitale, nous connaissons les difficultés parfois rencontrées par les grosses structures : manque de ressources, manque d’expertise et/ou d’expérience sur des sujets digitaux, manque de flexibilité. C’est là que peuvent intervenir les agences digitales :
- Conseil : nous avons l’expérience du secteur de la e-santé et de l’écosystème digital dans son ensemble : contraintes réglementaires, documentaires, légales ; obstacles techniques, technos appropriées, etc.
- Conception : de l’expression du besoin à l’UI et l’UX, en passant par la rédaction de spécifications fonctionnelles et techniques.
- Développement : développement de nouvelles solutions from scratch, de POC (proof of concept) ou adaptations de solutions pour prendre le virage du numérique en santé (ex: implémentation de l’INS).
- Pilotage de projet : coordination de tous les acteurs du projet pour que celui-ci se déroule correctement (développeurs, interlocuteurs ANS/GIE Sesam-Vitale, graphistes, professionnels de santé, équipes devops, équipes commerciales, etc).
- Fournir un outil pensé pour les acteurs de terrain.
En plus d’être un soutien potentiel aux grosses structures, les agences digitales ont l’expérience de la conception de solutions numériques (et notamment en santé), et sont très bien placées pour développer un outil réfléchi et pensé en amont pour les acteurs de terrain : pharmaciens, infirmiers, médecins généralistes ou spécialistes, patients. Chez Sooyoos, en phase de conception, des ateliers sont organisés en amont du projet avec les porteurs de projet, les équipes Sooyoos, mais aussi des acteurs de terrain si cela s’y prête. Les acteurs opérationnels doivent être impliqués dans la réflexion autour du projet pour que l’outil soit adapté à leur usage, et non l’inverse. Par exemple, une plateforme qui a pour vocation d’être utilisée par des infirmiers libéraux doit être adaptée à une utilisation mobile (pourquoi pas une PWA ou une plateforme web responsive).
Les avantages d’une plateforme web responsive sont nombreux à l’usage :
- Il n’y a rien à installer en local sur les postes, à la différence des logiciels (on ne se confronte alors pas aux contraintes administratives qui restreignent l’installation de nouveaux logiciels sur les postes des hôpitaux)
- L’intégration responsive permet aux utilisateurs de naviguer sur le site / la plateforme sur tous les devices (desktop, tablette, mobile)
Retrouvez l’offre complète de Sooyoos en tant qu‘agence digitale e-sante.
Un acteur capable de propositions innovantes
En fonction du besoin final, notre rôle en tant qu’agence est de proposer le format le plus adapté et les technos les plus adaptées. Mais nous pouvons aussi aller plus loin via des propositions plus innovantes :
- Une extension navigateur pour proposer rapidement de nouvelles fonctionnalités sur le site et les tester, sans forcément passer par le workflow de release habituel peu flexible.
- L’utilisation d’une IA (voir notre étude de cas SkinAnalysIA)
- La création d’un Proof Of Concept (POC) si nécessaire pour tester rapidement un concept avant de l’implémenter de façon définitive
- L’utilisation de la blockchain si cela est pertinent
- Etc
Le savoir-faire des agences digitales, et leurs expertises, permettent au secteur de la santé de posséder des outils numériques, spécialisés et sur-mesures. Par exemple, une agence digitale possède les qualités nécessaires à du référencement SEO, à la création de site, application, web / mobile, gestion de données. Elles sont alors à même de répondre et d’écouter les exigences du secteur de la santé pour sa numérisation.
Cette liste n’est évidemment pas exhaustive car elle est complètement dépendante du besoin fonctionnel, des contraintes techniques et / ou réglementaires du porteur de projet.
Ceci étant dit, c’est notre rôle en tant qu’agence de trouver la solution la plus adaptée pour satisfaire ce besoin, solution innovante ou pas.
Nos aptitudes pour la numérisation de votre projet santé
Le secteur de la santé est hautement réglementé et soumis à des normes de confidentialité strictes. La confidentialité des patients et de leurs informations de santé doit être respectée et sécurisée. Mais ce partage des données, encadré, a l’avantage de pouvoir partager l’information médicale à l’ensemble des acteurs de la santé y compris le patient. La numérisation de la santé et le partage encadré, raisonné de ces données, sont la clé d’une meilleure prise en charge des patients, et d’un meilleur parcours de soin.
Nos savoir-faire digitaux santé
Développer des applications ou plateformes web de santé répond à des exigences précises, des besoins identifiés en amont et validés par une équipe médicale concrète.
Il est dès lors possible de réaliser ces différentes applications :
- Parcours de qualification patient: le parcours de qualification peut être déployé à l’aide d’un questionnaire sur les symptômes et pathologies du patient, au format numérique, directement depuis des professionnels de santé dans des établissements médicaux ou de services médicaux (pharmacies etc).
- Scoring automatisé & recommandations HAS: les systèmes de scoring automatisés permettent de proposer des résultats adaptés aux profils des patients, tout en respectant les recommandations officielles de la Haute Autorité de Santé.
- Dashboard statistique (données de santé anonymisées): les dashboards statistiques permettent d’analyser de grands volumes de données de santé tout en conservant une totale anonymisation des données.
- Recueil de consentement: pour traiter ou héberger des données de santé, il est nécessaire d’obtenir le consentement des patients et des professionnels de santé.
- Traitement de données de santé: le traitement de données de santé doit s’effectuer en conformité avec le Règlement Général sur la Protection de Données (RGPD) et en respecter les principes (minimisation, anonymisation, portabilité etc.)
- Solutions mobiles innovantes: des solutions sur mesure peuvent être déployées en mobilité dans le but d’optimiser le travail de professionnels de santé.
- Réalisation de MVP: pour tester la viabilité des outils de santé à moindre coûts, la création d’un Minimum Viable Product est recommandé
Conclusion
Pour conclure, il est clair que le secteur de la santé est en pleine transformation en se digitalisant de plus en plus, et ce n’est que le début. De nombreux chantiers ont été entamés et avancés ces dernières années pour poser les fondations de la maison de la e-santé. Les solutions numériques de santé vont être fortement impactées par cette transformation, et bien sûr, les éditeurs doivent s’adapter constamment pour utiliser les derniers standards, s’interfacer aux nouveaux services, etc. Ceci étant dit, si cette digitalisation implique de nouvelles contraintes, elle révèle également de nouvelles opportunités pour les éditeurs et pour les agences. En tant qu’agence digitale, nous avons un rôle à jouer pour aider les industriels à se digitaliser, grâce à notre expérience, notre expertise, mais aussi parce que l’innovation est dans notre ADN.
Sources
- Dossier de presse sur la feuille de route “Accélérer le virage numérique en santé” – jeudi 25 avril 2019 https://solidarites-sante.gouv.fr/IMG/pdf/190425_dossier_presse_masante2022_ok.pdf
- https://esante.gouv.fr/virage-numerique/feuille-de-route
- Bilan de la feuille de route du numérique en santé https://esante.gouv.fr/sites/default/files/media_entity/documents/bilan-feuille-de-route-2022.pdf
- https://esante.gouv.fr/sites/default/files/media_entity/documents/ans_ins_en_quelques_mots.pdf
- https://esante.gouv.fr/sites/default/files/media_entity/documents/rniv-0-points-essentiels-v1.3.pdf
- E-santé : augmentons la dose, rapport de juin 2020 de l’Institut Montaigne https://www.institutmontaigne.org/publications/e-sante-augmentons-la-dose
- Présentation de FHIR https://www.youtube.com/watch?v=OIt0GrCPu8k
- “Le numérique au secours de la santé”, Serge Soudoplatoff pour la Fondation pour l’Innovation politique, janvier 2019 https://www.fondapol.org/etude/le-numerique-au-secours-de-la-sante/